Introducción
El tromboembolismo pulmonar (TEP) es una patología grave y potencialmente letal, caracterizada por la obstrucción de las arterias pulmonares debido a la presencia de material embólico, comúnmente originado en las venas profundas de los miembros inferiores, lo que se conoce como trombosis venosa profunda (TVP). Este bloqueo interfiere con el flujo sanguíneo y provoca un incremento de la presión en el ventrículo cardíaco derecho. Tanto la TEP como la TVP representan las dos condiciones conocidas como tromboembolia venosa (TEV), que ocurren debido a elementos predisponentes englobados en la tríada de Virchow: daño endotelial, estasis venosa y estados de hipercoagulabilidad1.
El diagnóstico de TEP es complejo, ya que los síntomas no son específicos y la presentación clínica varía desde pacientes asintomáticos hasta aquellos en shock cardiogénico. Las manifestaciones clínicas más comunes incluyen disnea, dolor torácico y hemoptisis, entre otras. Los pacientes con TEP deben ser monitorizados cuidadosamente no solo por las complicaciones tempranas y tardías, como trombosis recurrente, hipertensión pulmonar tromboembólica crónica y muerte, sino también por los riesgos asociados a la terapia anticoagulante y otros tratamientos1.
A continuación detallamos algunas de las técnicas invasivas utilizadas para el tratamiento del TEP.
Tromboextracción
Tenemos al alcance diferentes tipos de dispositivos mecánicos, en los que podemos encontrar: sistemas de aspiración asistidos por tecnología computerizada, catéteres de aspiración de gran calibre y dispositivos farmacomecánicos. Nos centraremos en el dispositivo Indigo® (Penumbra, Alameda, EE. UU.), que es un catéter diseñado para la trombectomía por aspiración, tanto de émbolos como de trombos, y para ello va conectado a una bomba de succión de alta presión. Una de las ventajas es su disponibilidad en varios tamaños, que van desde 8 hasta 16 French (Fr). Uno de sus inconvenientes es que es posible que se produzca una pérdida de sangre considerable, por lo que se debe controlar estrechamente la anemización del paciente. Además, cabe destacar, que en la actualidad, el sistema recolector no permite la recirculación de la sangre extraída2.
Para que el dispositivo Indigo pueda ser utilizado tenemos un requisito indispensable: el trombo debe ser relativamente fresco y blando.
El sistema de aspiración consta de varios componentes fundamentales: un catéter de aspiración, un separador que facilita la fragmentación del trombo en el interior del catéter y previene su colapso u oclusión en casos de trombos organizados, una bomba de aspiración, un tubo de conexión y un reservorio para la recolección del material extraído.
El acceso al trombo se realiza mediante técnicas endovasculares convencionales, que incluyen la punción vascular, el uso de guías, introductores y catéteres. Antes del procedimiento de aspiración, se lleva a cabo una flebografía o angiografía diagnóstica para identificar con precisión la ubicación de la obstrucción. Posteriormente, se introduce el catéter de aspiración hasta situarlo en posición proximal al trombo, conectándolo al tubo de succión y a la bomba de aspiración. La extracción del trombo se efectúa mediante movimientos controlados y progresivos, aprovechando el vacío generado por la bomba.
En situaciones donde el catéter se obstruye debido a la presencia de coágulos, se puede insertar la cánula de separación a través de la luz del catéter para restablecer la permeabilidad del sistema. En otros casos, puede ser necesario desconectar el sistema y realizar un lavado con solución salina para garantizar su correcto funcionamiento.
El sistema de aspiración presenta la ventaja de no inducir hemólisis, a diferencia de otros dispositivos reolíticos, debido a que su mecanismo principal es la aspiración. Además, permite la combinación con agentes trombolíticos u otras técnicas de revascularización, como la angioplastia o la colocación de stents3.
Trombólisis dirigida por catéter
En pacientes con tromboembolismo pulmonar (TEP) de alto riesgo que presentan contraindicación para la fibrinólisis o en aquellos casos donde esta ha fallado, se puede considerar el tratamiento farmacomecánico con catéter. Este enfoque terapéutico implica la administración local de dosis reducidas de agentes fibrinolíticos, combinada con técnicas de fragmentación y aspiración del trombo. Esta estrategia permite una reperfusión efectiva con un menor riesgo de complicaciones hemorrágicas sistémicas4.
Este enfoque combina la administración local de dosis reducidas de agentes fibrinolíticos con técnicas de fragmentación y aspiración del trombo. Inicialmente, con el paciente bajo anticoagulación sistémica, se introduce un catéter tipo "pig-tail" sobre una guía hidrofílica hasta el interior del trombo. Mediante la rotación manual del catéter, se fragmenta el trombo, desobstruyendo las arterias principales y aumentando la superficie expuesta para potenciar la trombólisis, ya sea endógena o exógena. Este procedimiento se dirige prioritariamente hacia la arteria pulmonar con mayor carga trombótica. La administración local de fibrinolíticos en dosis menores que las utilizadas en la terapia sistémica reduce el riesgo de efectos hemorrágicos sistémicos y mejora significativamente la función del ventrículo derecho en comparación con la anticoagulación exclusiva2.
Por último, en pacientes con contraindicación absoluta para el tratamiento anticoagulante, o con TEP recidivante a pesar de anticoagulación en dosis terapéuticas óptimas, puede plantearse el empleo de filtros de cava. Estos dispositivos, de inserción habitualmente percutánea, tienen como principal objetivo prevenir de forma mecánica el desplazamiento de material trombótico de miembros inferiores a la circulación pulmonar4.
La justificación de este estudio radica en la necesidad de optimizar la atención de los pacientes con TEP. Este plan debe adaptarse a las necesidades específicas de cada paciente, identificando los diagnósticos de enfermería y estableciendo las intervenciones necesarias para minimizar los riesgos y optimizar la recuperación. Además, en este trabajo se analizan las técnicas de aspiración mediante dispositivo Penumbra® y tromboaspiración dirigidas por catéter, valorando su efectividad y aplicabilidad clínica. Asimismo, se presenta una tabla con las complicaciones potenciales asociadas a estos procedimientos, facilitando la identificación temprana de eventos adversos y la planificación de estrategias.
Descripción del caso
Varón de 56 años, fue remitido a urgencias por clínica de disnea en reposo. Refería tos, expectoración verdosa y esputos hemoptoicos. Inicio de forma progresiva de disnea de esfuerzo hasta hacerse de reposo con ortopnea. A su vez manifestó tirantez en miembro inferior izquierdo, así como un episodio de dolor torácico. Destacaba infección reciente por SARS-COV2 sin fiebre.
Antecedentes personales:
Factores de riesgo cardiovascular: obesidad.
Exploración física:
Estable hemodinámicamente sin fármacos.
Tensión arterial: 118/79 mmHg. Frecuencia cardíaca: 112 lpm. Frecuencia respiratoria: 20 rpm. Sat 02 92% con cánula nasal a 4 L/min.
Auscultación cardiopulmonar: sin soplos. Sin crepitantes.
Extremidades: edemas tibiomaleolares. Signo de Hoffmann negativo bilateral.
Pruebas complementarias:
Electrocardiograma: ritmo sinusal a 90 lpm.
AngioTAC: Hallazgos compatibles con TEP agudo masivo y posible infarto pulmonar en Lóbulo Inferior Izquierdo (LII).
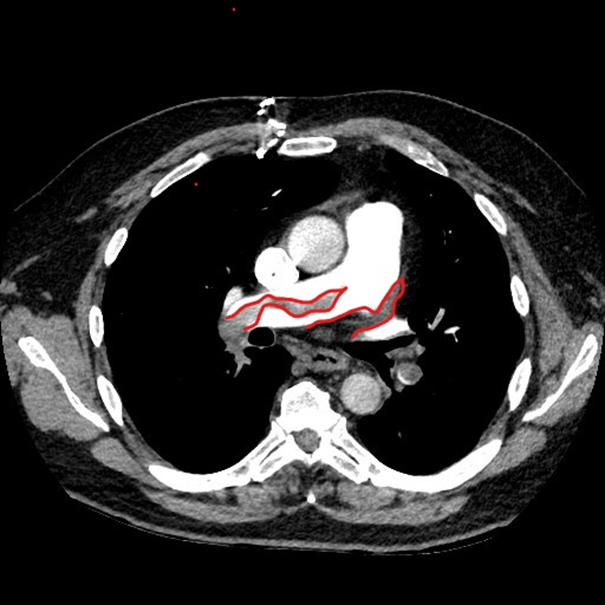 Imagen 1. Angio TAC del ingreso. El área delimitada en rojo corresponde al material trombogénico.
Fuente: elaboración propia.
Imagen 1. Angio TAC del ingreso. El área delimitada en rojo corresponde al material trombogénico.
Fuente: elaboración propia.
Ecocardiograf ía: muestra trombo flotante en cavidades derechas de gran tamaño.
Ecografía: en miembro inferior izquierdo presenta trombosis venosa profunda.
Hemodinámica:
Tromboaspiración: abordaje por vena femoral derecha, arteriografía pulmonar y medición de presiones derechas. Se realiza tromboextracción con sistema Penumbra ® en arteria pulmonar izquierda y arteria pulmonar derecha extrayendo abundantes restos trombóticos.
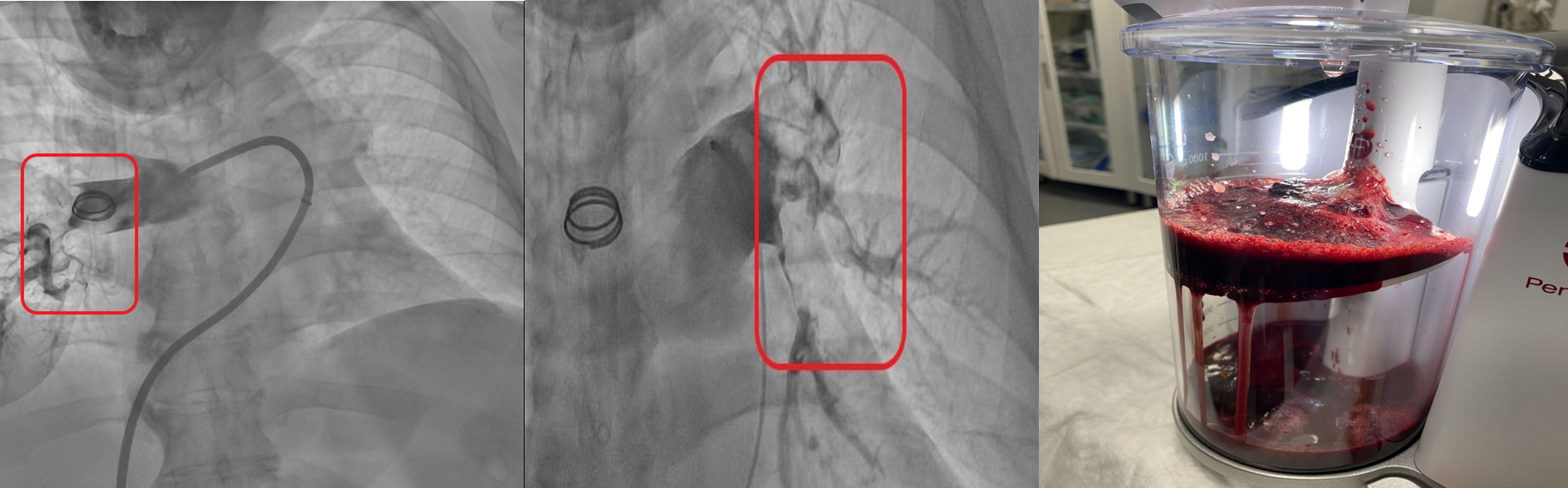 Imagen 2. Tromboextracción por aspiración. Izquierda: árbol pulmonar izquierdo, imagen central: árbol pulmonar derecho. Las áreas delimitadas dentro del cuadro rojo son el material trombogénico, manifestado como defectos de llenado en las arterias pulmonares que interrumpen el flujo normal del contraste durante el estudio. Imagen de la derecha: contenedor para depósito del material trombótico y hemático aspirado del dispositivo Penumbra.
Fuente: elaboración propia.
Imagen 2. Tromboextracción por aspiración. Izquierda: árbol pulmonar izquierdo, imagen central: árbol pulmonar derecho. Las áreas delimitadas dentro del cuadro rojo son el material trombogénico, manifestado como defectos de llenado en las arterias pulmonares que interrumpen el flujo normal del contraste durante el estudio. Imagen de la derecha: contenedor para depósito del material trombótico y hemático aspirado del dispositivo Penumbra.
Fuente: elaboración propia.
Fibrinolisis local: se realizan angiografías pulmonares en ambos pulmones, observando oclusión de arterias lobares media e inferior derecha. Pulmón izquierdo con mejoría de la carga trombótica, visualizando perfusión periférica. Se realiza fragmentación con catéter en ambos lóbulos derechos y se posiciona enclavado en el trombo y se instaura perfusión de alteplasa.
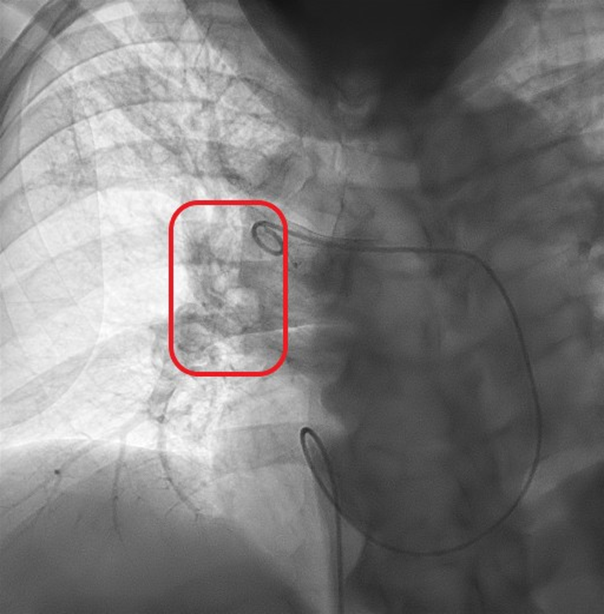 Imagen 3. Trombólisis pulmonar dirigida por catéter de la arteria pulmonar derecha.
Fuente: elaboración propia.
Imagen 3. Trombólisis pulmonar dirigida por catéter de la arteria pulmonar derecha.
Fuente: elaboración propia.
El paciente ingresó en la unidad coronaria para tratamiento y monitorización hemodinámica. Durante las siguientes horas, presentó un cuadro progresivo de taquipnea e insuficiencia respiratoria, lo que motivó la planificación de un procedimiento de tromboaspiración en el laboratorio de hemodinámica. Se procedió a la extracción del trombo mediante el sistema Indigo de Penumbra®, logrando la extracción de abundantes restos trombóticos.
A pesar de la intervención inicial, el paciente presentó un deterioro clínico con agravamiento de la insuficiencia respiratoria y persistencia de la disfunción ventricular derecha severa. Ante esta evolución, se decidió complementar el tratamiento con trombólisis local mediante la administración de alteplasa, por lo que se realizó cateterismo derecho.
Tras la optimización terapéutica, se observó una evolución clínica favorable, con mejoría progresiva de la función respiratoria y estabilización hemodinámica. Finalmente, el paciente fue trasladado a una sala de hospitalización para continuar su recuperación.
Resultados de la valoración según la teoría de Marjory Gordon5,6.
El plan de cuidados fue llevado a cabo durante el ingreso del paciente en la unidad coronaria. Durante su estancia, y en las visitas tras el alta, el paciente se mostró muy colaborador y activo. Su actitud fue positiva y asumió todas las indicaciones del personal de enfermería con determinación. Cabe destacar, como limitación, que en los momentos de mayor disnea y dificultad respiratoria era difícil asumir el control de la situación. También que en algunos momentos debíamos asumir junto con el paciente que la evolución no estaba siendo la esperada y esto generaba un mayor malestar y desasosiego en el paciente.
Patrón 1. Percepción y manejo de la salud
Patrón alterado: el paciente se encuentra muy mal, se siente enfermo. Lleva días acudiendo a urgencias y sigue empeorando. Refiere falta de aire y náuseas.
Nunca ha fumado. Bebe una copa de vino al día (en el domicilio). No es alérgico a medicamentos ni tampoco a alimentos. Nunca ha estado hospitalizado ni toma medicación habitualmente. Es consciente de que está obeso y que no realiza actividad física.
Patrón 2. Nutricional y metabólico
Patrón alterado: el paciente hace referencia a una ingesta prácticamente nula de alimentos durante el ingreso, siente contínuamente náuseas y vómitos. En cuanto a ingesta de líquidos toma alrededor de 500 ml. Refiere no tener alteraciones en la boca ni dificultad en la deglución ni en la masticación.
Peso: 95 kg, talla: 165 cm, IMC: 34.9: obesidad.
A pesar de haber resultado positivo para COVID-19, el paciente no presenta fiebre. Correcto estado de hidratación de piel y mucosas.
Patrón 3. Eliminación
Patrón alterado. Sin problemas en la micción espontánea. Refiere estreñimiento, principalmente por la falta de intimidad.
Patrón 4. Actividad y ejercicio
Patrón alterado: el paciente presenta taquicardia [frecuencia cardíaca (FC) > 100 lpm] durante el ingreso. El síntoma predominante es la disnea, ortopnea y taquipnea. Tiene que dormir totalmente incorporado. Requiere cánulas nasales alternas con ventilación mecánica no invasiva con oxígeno alto flujo. Extremidades: edemas tibiomaleolares hasta rodillas.
Refiere náuseas si se movilizaba, por lo que apenas lo hace. No es capaz de bañarse ni asearse por sí mismo.
Patrón 5. Sueño y descanso
Patrón no alterado. Refiere no tener problemas para descansar y conseguir un sueño reparador. No requiere medicación.
Patrón 6. Cognitivo y perceptual
Patrón no alterado. No refiere dolor durante el ingreso. Requiere uso de gafas. Sin alteraciones auditivas ni al habla. No hay pérdidas de memoria, ni dificultades en la toma de decisiones. Está preocupado por su situación actual, “pero confía en que todo va a salir bien”.
Patrón 7. Autopercepción y autoconcepto
Patrón no alterado. El paciente, pese a su situación, tiene una actitud positiva en cuanto a su salud y tiene esperanza en la solución de sus problemas. Y aunque sabe que hay partes que pueden mejorar, tiene un buen autoconcepto.
Patrón 8. Rol y relaciones
Patrón no alterado. Refiere tener una muy buena relación con su entorno más cercano, tiene dos hermanas y dos hijos a los que ve los fines de semana. Tiene un rol dentro de su familia con el que se siente cómodo. Buen soporte de amigos. De su situación laboral, el paciente permanece en situación de desempleo, sin que esto le cause preocupación, dado que dispone de un subsidio que le asegura mantener un nivel de vida adecuado.
Patrón 9. Sexualidad y reproducción
Patrón no alterado.
Patrón 10. Adaptación y tolerancia al estrés
Patrón no alterado.
Refiere ser una persona tranquila que se adapta fácilmente a los cambios, y que tiene un entorno que le acompaña. Tiene cierta intranquilidad acerca de su actual situación de salud pero confía plenamente en el equipo que le está atendiendo y cree que todo saldrá bien.
Patrón 11. Valores y creencias
Patrón no alterado. En general, refiere estar satisfecho con su vida y con su familia. No profesa prácticas religiosas.
En cuanto a la valoración del paciente cuatro meses tras el alta hospitalaria, consideramos que la evolución del paciente ha sido muy favorable y los diagnósticos de enfermería diagnosticados inicialmente han sido resueltos. Tras el ingreso hospitalario, fue dado de alta de cardiología y el seguimiento ambulatorio fue en las consultas externas del servicio de neumología.
Los diagnósticos de enfermería formulados tras el alta hospitalaria son diagnósticos de bienestar del paciente y de promoción de la salud. Estos son:
Disposición para mejorar el estado de salud.
Respuestas promotoras de bienestar relacionado con fortaleza, actitud, iniciativa.
Tabla 1
Diagnósticos de enfermería, NANDA, NOC, NIC*
| Patrón | Diagnóstico de enfermería | NOC-Indicadores de resultados | Valoración según escala Likert al inicio (PRE) y fin de la intervención(POS) | NIC- Intervenciones y actividades |
|---|---|---|---|---|
Patrón 2: nutricional metabólico. |
00232 Obesidad |
1638-Compromiso del paciente. 1621-Conducta de adherencia: dieta saludable. |
PRE:2,POS: 5. PRE: 1,POS: 5. |
5246-Asesoramiento nutricional.
1280-Ayuda para perder peso.
5614-Enseñanza: dieta prescrita.
|
Patrón 2: nutricional metabólico. |
00002 Desequilibrio nutricional por defecto relacionada con (r-c) inapetencia y náuseas, manifestado por (m-p) escasa ingesta. |
1618-Control de náuseas y vómitos. 0202-Equilibrio. 1008-Estado nutricional: ingestión alimentaria y de líquidos. |
PRE: 1,POS: 4. PRE: 1,POS: 4. PRE: 1,POS: 4. |
5240-Asesoramiento.
1450-Manejo de las náuseas.
|
Patrón 3: eliminación. |
00015 Riesgo de estreñimiento r-c falta de intimidad. |
0501-Eliminación intestinal. |
PRE: 1,POS; 2. |
1804-Ayuda con el autocuidado: micción/defecación.
|
Patrón 4: actividad y ejercicio. |
00030 Deterioro del Intercambio gaseoso r-c frecuencia respiratoria elevada manifestado por disminución del nivel de oxígeno en sangre. |
0402-Función respiratoria: intercambio gaseoso. 0802-Signos vitales. |
PRE: 2,POS; 5. PRE: 2,POS; 5. |
3350-Monitorización respiratoria.
3320-Oxigenoterapia. Según requerimientos: desde cánula nasal hasta ventilación invasiva.
|
Patrón 4: actividad y ejercicio. |
00298 Disminución de la tolerancia a la actividad r-c disnea a mínimos esfuerzos m-p incapacidad de realizar movilizaciones. |
1617-Automanejo: enfermedad cardíaca. 1803-Conocimiento: manejo de laenfermedad. |
PRE: 2,POS; 5. PRE: 1,POS; 5. |
5602-Enseñanza: proceso de enfermedad.
|
Patrón 4: actividad y ejercicio. |
00032 Patrón de respiración ineficaz r-c alteración ventilación m-p frecuencia respiratoria alta. |
0400-Efectividad de la bomba cardíaca. 0408-Perfusión tisular: pulmonar. |
PRE: 2,POS; 5. PRE: 1,POS; 5. |
3320-Oxigenoterapia (ya descrito). 3390- Ayuda a la ventilación.
|
Patrón 4: actividad y ejercicio. |
00033 Deterioro de la ventilación espontánea r-c incapacidad de mantener unos niveles de saturación de oxígeno aceptables m-p necesidad de oxigenoterapia. |
0414-Función cardiopulmonar. 0403-Función respiratoria: ventilación. 0411-Respuesta de la ventilación mecánica: adulto |
PRE: 1,POS; 5. PRE: 2,POS; 4. PRE: 1,POS; 4. |
3390-Ayuda a la ventilación (ya descrito). 3302-Manejo de la ventilación mecánica: no invasiva.
|
Patrón 4: actividad y ejercicio. |
00108 Déficit de autocuidado: baño/higiene r-c encamamiento m-p necesidad de asistencia en el baño. |
0300-Conducta de autocuidados: actividades de la vida diaria (AVD). 0301- Conducta de autocuidado: baño. |
PRE: 1,POS; 2. PRE: 1,POS; 3. |
1800-Ayuda con el autocuidado.
|
Patrón 4: actividad y ejercicio. |
00311 Riesgo de deterioro de la función cardiovascular r-c alteración cavidades derechas del corazón. |
1830-Conocimiento: manejo de la enfermedad cardíaca. 3106-Automanejo: insuficiencia cardíaca. |
PRE: 1,POS; 3. PRE: 1,POS; 3. |
4040-Cuidados cardíacos.
4106-Cuidados del embolismo: pulmonar.
4254-Manejo del shock: cardíaco.
4150-Regulación hemodinámica.
|
Tabla 2
Complicaciones potenciales locales y sistémicas*
| Complicación potencial local | NIC |
|---|---|
Perforación venosa radial o femoral. |
4020: Disminución de la hemorragia. |
Fístulas arteriovenosas. |
Punción ecoguiada o por fluoroscopia.10 |
Punción arterial. |
4010: Prevención de hemorragias. |
Hematoma. |
3440: Cuidados del sitio de incisión. |
Pseudoaneurismas. |
4066: Cuidados circulatorios: insuficiencia venosa. |
Infección punto de punción. |
6545: Control de infecciones intraoperatorio. |
Dolor agudo. |
1520: Manejo del dolor agudo. |
| Complicación potencial sistémica | NIC |
Arritmias cardíacas graves. |
4090: Manejo de la arritmia. 4096: Manejo del desfibrilador externo. |
Taponamiento cardíaco: shock cardiogénico, hemorragia pulmonar (disección o perforación de arterias pulmonares). Shock hipovolémico por hemorragia. |
4044: Cuidado cardíacos agudos. 4210: Monitorización hemodinámica invasiva. 4250: Manejo del shock. 6140: Manejo de la parada cardiorrespiratoria. 4180: Manejo de la hipovolemia. 4064: Cuidados circulatorios: dispositivo de ayuda mecánica. 4210: Monitorización hemodinámica invasiva. |
Nefropatía por contraste - reacción alérgica al contraste Vs shock anafiláctico. |
4260: Prevención del shock. 2395: Control de la medicación. 6410: Manejo de la alergia. 6412: Manejo de la anafilaxia. |
Embolia distal. |
4106: Cuidados del embolismo pulmonar. 3350: Monitorización respiratoria. |
Hemorragia en otra parte del cuerpo. |
2620: Monitorización neurológica. 4210: Monitorización hemodinámica invasiva. |
Discusión
El tromboembolismo pulmonar es una patología común con una elevada tasa de morbimortalidad, que puede generar situaciones de difícil manejo y que requieren de un abordaje multidisciplinar, así como el uso de técnicas y dispositivos adecuados.
Estudiamos las dos técnicas realizadas en el laboratorio de hemodinámica, el tromboextracción por aspiración y la trombólisis dirigida por catéter y elaboramos una tabla con posibles complicaciones para estas técnicas, diferenciándose en locales y sistémicas.
El caso que nos ocupa, realizamos un plan de cuidados individualizado, en el que identificamos diez diagnósticos de enfermería y nos centramos en las medidas de soporte y confort relacionadas con la ventilación-respiración, ya que suponía la principal fuente de preocupación y disconfort en el paciente.
Al comparar nuestros resultados con los de la bibliografía consultada, se evidencia nuevamente que la implementación de un plan de cuidados individualizado puede generar mejoras significativas en la evolución del paciente. Una fortaleza de este estudio es la identificación de las complicaciones potenciales de cada una de las técnicas analizadas, lo que permite una detección precoz y una intervención ajustada a las necesidades del paciente. No obstante, una limitación importante es que se trata de un único caso clínico, lo que dificulta la generalización de los resultados.
Una vez más se hace imprescindible el papel de la enfermera especializada en cuidados cardiovasculares, con el fin de poder dar una respuesta integral al paciente crítico cardiovascular desde el ingreso hasta el alta hospitalaria, mediante una monitorización estrecha y continuada. Esto implica un conocimiento profundo y una vigilancia de los signos de alarma. Además, los problemas de colaboración en la atención al paciente crítico cardiovascular requieren habilidades de comunicación interdisciplinar, una planificación detallada y una toma de decisiones conjuntas. Así, la enfermera especializada en cuidados cardiovasculares desempeña un papel central en la coordinación del equipo de salud, resolviendo conflictos y facilitando la transcripción de la información, entre otras.
Valoramos la posibilidad de realizar un plan de cuidados a los cuatro meses tras el alta hospitalaria, pero tras la valoración del paciente, la resolución de los diagnósticos de enfermería, la gran mejoría experimentada y la actitud de paciente en cuanto a sus hábitos de vida solo pudimos extraer diagnósticos de bienestar y de promoción de la salud.
La Asociación Española de Enfermería en Cardiología otorgó el premio al mejor caso clínico a este trabajo titulado: Tromboembolismo pulmonar: a propósito de un caso. Plan de cuidados individualizado. Técnica de tromboextracción y trombólisis local. En Bilbao, octubre del 2024.